Ung thư cổ tử cung từ lâu đã trở thành nỗi ám ảnh của tất cả phụ nữ trên thế giới vì mức độ ác tính và nguy hiểm của bệnh. Tuy nhiên bệnh ung thư này hoàn toàn có thể phòng ngừa được nếu chị em thực hiện tầm soát ung thư cổ tử cung định kỳ theo đúng hướng dẫn của bác sĩ chuyên khoa.
31/01/2023 | Những thông tin về tiêm chủng ung thư cổ tử cung chị em nên biết 30/01/2023 | Ung thư cổ tử cung giai đoạn 1 và phương án điều trị 15/12/2022 | Nguyên nhân ung thư cổ tử cung là gì? có thể phòng ngừa không?
1. Cùng tìm hiểu về ung thư cổ tử cung
Cổ tử cung của người phụ nữ chính là phần khe hẹp kết nối giữa thân tử cung và âm đạo. Cổ tử cung được cấu tạo bởi lớp tế bào biểu mô vảy và biểu mô tuyến, bình thường nó có màu hồng khỏe mạnh. Phần ống cổ tử cung do tế bào biểu mô tuyến cấu thành, vị trí giao nhau giữa tế bào niêm mạc cổ tử cung và tế bào trụ được gọi là khu chuyển đổi. Và đây cũng là khu vực dễ phát triển các tế bào bất thường hoặc tế bào tiền ung thư nhất.
Những trường hợp bị ung thư cổ tử cung đa phần là ung thư biểu mô tế bào vảy, xếp sau đó là ung thư tế bào tuyến (tế bào ung thư hình thành từ các tuyến tiết chất nhờn do ống cổ tử cung tiết ra). Tuy rằng ung thư tế bào biểu mô tuyến ít gặp hơn nhưng hiện nay số ca mắc dạng ung thư này đang có xu hướng gia tăng, tập trung nhiều ở những người phụ nữ trẻ tuổi.
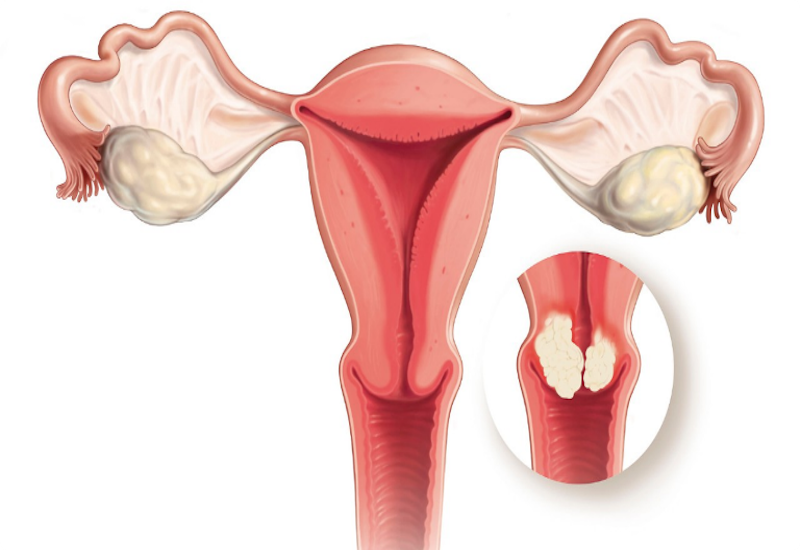
Khu chuyển đổi là nơi dễ phát triển các tế bào bất thường hoặc tế bào tiền ung thư nhất
Phần lớn những người mắc ung thư cổ tử cung là do nhiễm phải virus HPV. Trong đó HPV type 16 và HPV type 18 đã được xác định là nguyên nhân chủ yếu gây ung thư cổ tử cung. Ngoài ra, một số yếu tố nguy cơ khác có thể tăng khả năng mắc bệnh ung thư cổ tử cung như: hút thuốc lá, quan hệ tình dục sớm (> 21 tuổi ), quan hệ tình dục với nhiều người, quan hệ tình dục không an toàn, sinh đẻ nhiều lần (có trên 5 đứa con), sinh con khi còn quá trẻ (< 17 tuổi), viêm cổ tử cung mạn tính, suy giảm miễn dịch, sử dụng thuốc tránh thai hàng ngày kéo dài.
2. Các phương pháp tầm soát ung thư cổ tử cung
Khi bị nhiễm HPV thuộc bất kỳ type nào đều có khả năng tự lui bệnh đến hết hẳn và không để lại di chứng gì cho người bị nhiễm. Một số trường hợp nhiễm HPV kéo dài, đặc biệt là những đối tượng có nguy cơ cao, virus HPV sẽ gây ra các tổn thương về phát triển mô học của cổ tử cung (dị sản). Trên 50% các trường hợp dị sản nhẹ có khả năng tự thoái lui; 10% các trường hợp dị sản nặng hay vừa có khả năng tiến triển nặng hơn trong 2 - 4 năm; khoảng 50% dị sản nặng sẽ trở thành ung thư tại chỗ cổ tử cung.
Trung bình, có khoảng cần từ 5 - 10 năm cho sự tiến triển từ dị sản đến ung thư cổ tử cung. Do vậy, đây chính là khoảng thời gian thuận lợi cho việc tầm soát ung thư cổ tử cung, giúp phát hiện sớm và điều trị những tổn thương dị sản cũng như ung thư giai đoạn sớm.
Nhờ sự tiến bộ của khoa học kỹ thuật trong chẩn đoán xét nghiệm bệnh, tỷ lệ phụ nữ mắc và tử vong do ung thư cổ tử cung trên toàn thế giới đã giảm đi đáng kể. Dưới đây là tổng hợp 6 phương pháp tầm soát ung thư cổ tử cung được áp dụng phổ biến hiện nay:
2.1. Khám phụ khoa
Khi mới mắc ung thư cổ tử cung thường hiếm khi có triệu chứng lâm sàng rõ rệt mà thường tiến triển trong âm thầm. Đến khi bộc lộ dấu hiệu thì cũng là lúc bệnh đã bước sang giai đoạn muộn, lúc này công tác điều trị là vô cùng khó khăn. Do đó phụ nữ nên thực hiện tầm soát ung thư cổ tử cung định kỳ để phát hiện sớm các biểu hiện bất thường của bệnh.
Khám tử cung, cổ tử cung là một trong những hoạt động trong thăm khám sức khỏe phụ khoa định kỳ. Nếu trong quá trình thăm khám, người bệnh có các dấu hiệu nghi ngờ mắc bệnh thì sẽ cần thực hiện các biện pháp tầm soát như xét nghiệm Thinprep, Pap smear, sinh thiết hoặc soi cổ tử cung để khẳng định, kiểm tra mức độ phát triển của bệnh.
Khám phụ khoa nên được tiến hành định kỳ 2 lần/năm, bởi vì bên cạnh ung thư cổ tử cung phụ nữ cũng dễ gặp phải các vấn đề về phụ khoa khác như viêm nhiễm, nấm,...
Phương pháp này còn được gọi là xét nghiệm phết tế bào âm đạo - cổ tử cung. Xét nghiệm nhằm mục đích thu thập những tế bào vùng cổ tử cung để xem xét hình thái tế bào, nhận định có hay không có những biến đổi bất thường, có nguy cơ lành tính hay ác tính. Độ nhạy (44 - 78%) và độ đặc hiệu (91 - 96%) của xét nghiệm thay đổi tùy theo nhiều điều kiện: chất lượng mẫu lấy, chất lượng người đọc mẫu, vận chuyển, lưu trữ và xử lý mẫu. Đây là xét nghiệm đơn giản, chi phí thấp không gây tác động trên người được làm, dễ áp dụng đại trà.
2.3. Xét nghiệm Thinprep
So với xét nghiệm Pap smear thì xét nghiệm Thinprep có phần cải tiến hơn. Sau khi mẫu bệnh phẩm được thu thập, bác sĩ sẽ rửa các tế bào trong một loại chất lỏng định hình, tiếp theo là chuyển mẫu đến phòng xét nghiệm và sử dụng máy tự động để xử lý.
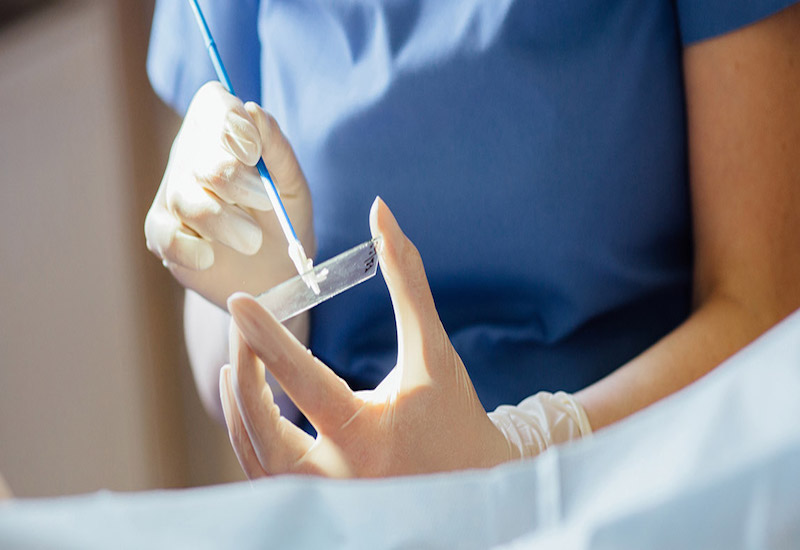
Tầm soát ung thư cổ tử cung sẽ giúp phát hiện ra những biến đổi bất thường ngay từ sớm
Hiện nay kỹ thuật này được áp dụng phổ biến tại các nước châu Âu và Hoa Kỳ. Cục Quản lý Thực phẩm và Dược phẩm (FDA) Hoa Kỳ đã phê duyệt phương pháp Thinprep cho cả 4 chỉ định xét nghiệm: HPV, lậu cầu, PAP và Chlamydia. Tại Việt Nam phương pháp Thin-prep cũng được chỉ định tại nhiều Bệnh viện lớn.
Xét nghiệm Thinprep có ưu điểm vượt trội hơn so với xét nghiệm Pap là hạn chế tình trạng kết quả âm tính giả, tăng khả năng phát hiện ung thư cổ tử cung biểu mô tuyến, từ đó tăng độ chính xác trong chẩn đoán và hiệu quả điều trị.
2.4. Soi cổ tử cung
Đối với phương pháp này, bác sĩ sẽ sử dụng một thiết bị phóng đại đặc biệt (một loại máy soi cổ tử cung) chiếu ánh sáng vào bộ phận này, phóng to gấp 10 - 30 lần hình ảnh thật bên trong cổ tử cung giúp bác sĩ quan sát dễ dàng hơn. Kết hợp với đó, dung dịch lugol 2% và acid acetic 3 - 5% sẽ được bôi vào cổ tử cung. Nhờ vậy bác sĩ sẽ quan sát được những tổn thương ở cổ tử cung khi không thể phát hiện được bằng mắt thường.
Thông thường phương pháp này sẽ được chỉ định sau khi kết quả xét nghiệm PAP hoặc HPV phản ánh những thay đổi bất thường nghi ngờ ung thư cổ tử cung. Trong quá trình soi nếu phát hiện tổn thương, bác sĩ sẽ đồng thời thực hiện sinh thiết lấy mẫu mô tại vị trí đó, tiếp theo là tiến hành nhuộm soi để kiểm tra độ ác tính của tế bào.
Xét nghiệm HPV DNA cũng là một trong những chỉ định trong tầm soát ung thư cổ tử cung, thực hiện đồng thời với Thinprep hoặc Pap smear và được tiến hành trên hệ thống máy tách chiết DNA tự động. Đây là công nghệ hiện đại có khả năng xác định, phân tích, tìm kiếm sự tồn tại của virus HPV một cách chính xác giúp trả lời câu hỏi có đang bị nhiễm HPV hay không, nếu có là nhóm nào - nguy cơ cao hay nguy cơ thấp.
Cần lưu ý nhiễm HPV không có nghĩa là bị ung thư cổ tử cung, việc nhận định có nhiễm hay không có có nhiễm HPV không nói được tình trạng mô học hiện tại của cổ tử cung (bình thường, nghi ngờ hay ác tính). Xét nghiệm HPV được sử dụng kèm với PAP giúp nâng cao khả năng sàng lọc các trường hợp nghi ngờ, cũng như giúp quá trình theo dõi bệnh chặt chẽ hơn.
MEDLATEC tự hào là đơn vị quy tụ đội ngũ các chuyên gia y tế đầu ngành, trong đó bao gồm cả Chuyên khoa Sản phụ khoa với hệ thống trang thiết bị chẩn đoán hiện đại, Trung tâm Xét nghiệm đạt chuẩn ISO 15189:2012 sẽ giúp đưa ra các kết quả chẩn đoán chính xác và nhanh chóng.

Tầm soát ung thư cổ tử cung - hãy chọn MEDLATEC
Nếu bạn đang có nhu cầu thực hiện tầm soát ung thư cổ tử cung, hãy đến thăm khám tại chuyên khoa Sản - phụ khoa, phòng khám Đa khoa MEDLATEC Thanh Xuân. Đến thăm khám tại MEDLATEC Thanh Xuân, khách hàng được thăm khám, tiếp đón và tư vấn tận tâm, nhiệt tình, chi phí khám chữa bệnh hợp lý. Đặc biệt, Phòng khám Đa khoa MEDLATEC Thanh Xuân còn áp dụng bảo lãnh viện phí bảo hiểm thương mại cho khách hàng giúp tiết kiệm tối đa chi phí khám chữa bệnh. Đến thăm khám tại chuyên khoa Sản - phụ khoa, phòng khám Đa khoa MEDLATEC Thanh Xuân, khách hàng được thăm khám, tiếp đón và tư vấn tận tâm, nhiệt tình, chi phí khám chữa bệnh hợp lý. Đặc biệt, PKĐK MEDLATEC Thanh Xuân còn áp dụng bảo lãnh viện phí bảo hiểm thương mại cho khách hàng giúp tiết kiệm tối đa chi phí khám chữa bệnh.
Địa chỉ: Số 3 Khuất Duy Tiến, Thanh Xuân Bắc, Thanh Xuân, Hà Nội. Liên hệ với MEDLATEC qua tổng đài 1900 56 56 56 để được tư vấn và hướng dẫn đặt lịch khám cùng các y bác sĩ tại viện ngay hôm nay!


