Chọc ối là một thủ thuật có ý nghĩa quan trọng trong chẩn đoán trước sinh. Từ dịch ối có thể làm các xét nghiệm phát hiện bất thường di truyền của thai. Bệnh viện Đa khoa MEDLATEC là một trong những cơ sở y tế có năng lực thực hiện đầy đủ các xét nghiệm từ dịch ối để chẩn đoán trước sinh.
I. CHỌC ỐI
1. Đại cương
Chọc ối là một thủ thuật chẩn đoán trước sinh xâm lấn phổ biến dùng để lấy tế bào thai từ dịch ối và phân tích các bất thường di truyền của thai ở mức độ nhiễm sắc thể (NST), phân tử và sinh hóa với độ chính xác cao [1].
Thai nằm trong tử cung của người mẹ và được bao bọc xung quanh bởi dịch ối. Dịch ối là một môi trường giàu chất dinh dưỡng, có khả năng tái tạo và trao đổi, giữ một vai trò quan trọng đối với sự sống còn và phát triển của thai nằm trong bụng mẹ. Dịch ối xuất hiện từ ngày thứ 12 sau thụ thai và được tạo thành từ ba nguồn gốc: thai nhi, màng ối và máu mẹ. Từ quý 2 của thai kỳ, dịch ối có nguồn gốc phần lớn do thai bài tiết từ đường tiết niệu và nước ối được hấp thu lại do thai nuốt vào hệ tiêu hóa. Trong dịch ối sẽ có chứa các tế bào của thai bong ra. Thủ thuật chọc ối giúp lấy một lượng dịch ối nhất định, các tế bào của thai được phân lập bằng cách ly tâm mẫu dịch ối lấy cặn tế bào. Các tế bào trong dịch ối sau phân lập được dùng để xét nghiệm phân tích các bất thường di truyền của thai.
2. Thời điểm chọc ối
Thời điểm thực hiện chọc ối tốt nhất là 15-20 tuần do trong thời kỳ này các tế bào ối, tế bào bong của thai tương đối nhiều, tỷ lệ tai biến thấp và thai còn nhỏ nên đình chỉ thai ít gặp khó khăn nếu có bất thường. Một số trường hợp có thể chọc ối muộn hơn, nhưng hạn chế vì khi đó thai to sẽ gây khó khăn cho việc chọc ối và tuổi thai lớn sẽ gặp nhiều biến chứng khi đình chỉ thai nếu thai mắc bệnh lý di truyền. Chọc ối sớm trước 14 tuần không được khuyến cáo thực hiện vì nó làm tăng nguy cơ sẩy thai và dị tật thai như bàn chân vẹo [2].
3. Chỉ định
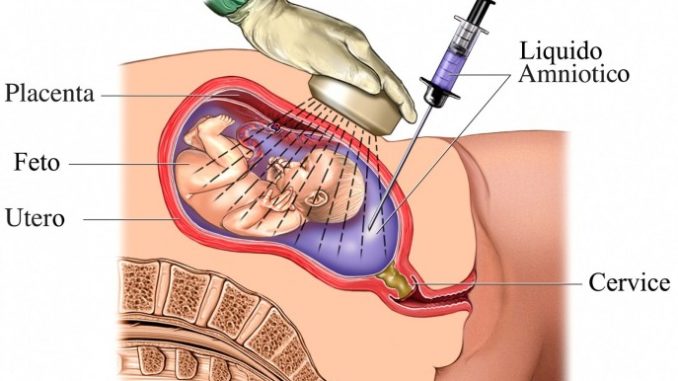
Chọc ối có ý nghĩa quan trọng trong chẩn đoán trước sinh.
Mặc dù chọc ối là một thủ thuật có ý nghĩa quan trọng trong chẩn đoán trước sinh nhưng không phải tất cả các trường hợp mang thai đều được chỉ định chọc ối. Chọc ối được chỉ định ở các thai phụ có ít nhất một trong số các yếu tố sau [3], [4]:
- Xét nghiệm sàng lọc qua huyết thanh mẹ như: Double test, Triple test nguy cơ cao sinh con dị tật bẩm sinh;
- Siêu âm thai có hình ảnh bất thường: khoảng sáng sau gáy ≥3mm, thiểu sản xương mũi, bàn tay nắm, bàn chân vẹo, một số dị tật như dị tật tim, dị tật ống tiêu hóa…;
- Thai phụ trên 35 tuổi;
- Tiền sử đã mang thai hoặc sinh con mắc bệnh di truyền;
- Thai phụ và/hoặc chồng có bất thường NST hoặc tiền sử gia đình có bệnh tật di truyền.
4. Biến chứng có thể gặp khi chọc ối
Hiện nay, thủ thuật chọc ối được thực hiện một cách dễ dàng và nhanh chóng với tỷ lệ thành công cao nhờ sự trợ giúp của siêu âm. Chọc ối đã được thực hiện ở nhiều cơ sở y tế từ tuyến tỉnh tới tuyến trung ương. Tuy nhiên, vì đây là một thủ thuật xâm lấn, nên nó cũng có thể gây ra một số biến chứng nhất định như:
- Sẩy thai: Rất nhiều nghiên cứu đã được thực hiện để xác định tỷ lệ sẩy thai sau khi chọc ối. Nghiên cứu của Danish cho thấy tỷ lệ sẩy thai là 1,7%; nghiên cứu của Denmark trên 147 987 thai phụ được chọc ối cho thấy có 0,56% sẩy thai trong 28 ngày và 0,09% sẩy thai trong 42 ngày. Một nghiên cứu khác trên 42000 thai phụ được chọc ối thấy tỷ lệ sẩy thai là 0,11% [5]. Nhìn chung, tỷ lệ sẩy thai này thai đổi giữa các nghiên cứu và dao động trong khoảng 1% (tức là trong số 100 ca chọc ối có thể có 1 ca sẩy thai do chọc ối) [6].
- Chảy máu, rỉ ối: Sau khi thực hiện chọc ối, một số thai phụ sẽ cảm thấy nhói hoặc tức nhẹ ở vùng chọc ối kèm theo hiện tượng chảy máu hoặc rò rỉ nước ối, tỷ lệ này khoảng 1-2%. Khi thấy hiện tượng này, gia đình cần theo dõi chặt chẽ và tham khảo ý kiến bác sĩ ngay.
- Viêm nhiễm: Viêm nhiễm có thể xảy ra tại vị trí chọc ối, viêm tử cung, nhiễm khuẩn dịch ối,… Tỷ lệ viêm nhiễm này thường thấp, khoảng 1/3000 - 2/3000 thai phụ được chọc ối [1].
- Chẩn thương thai do đầu kim: Trong quá trình thực hiện thao tác chọc ối, thai có thể di chuyển vào đường đi của kim, do đó đầu kim có thể làm cho thai bị tổn thương. Tùy vào vị trí tổn thương có thể gây ra những khiếm khuyết không đáng có như: chấn thương mắt, não, dây chằng, mạch máu [6]...
- Truyền nhiễm bệnh từ mẹ sang con: Vì chọc ối là thủ thuật xâm lấn với thao tác chọc kim qua thành bụng, tử cung của thai phụ để lấy dịch ối xung quanh thai nên có thể gây truyền nhiễm một số bệnh từ mẹ sang con: viêm gan A, B, C, giang mai, HIV [6]…
5. Tư vấn trước khi chọc ối

Thai phụ cần cung cấp đầy đủ các thông tin trước khi chọc ối.
- Trước khi chọc ối, thai phụ cần được cung cấp đầy đủ các thông tin sau:
+ Về bệnh tật di truyền mà thai có nguy cơ cao mắc phải.
+ Về ý nghĩa của các xét nghiệm trên dịch ối cần làm, nên làm và lựa chọn xét nghiệm phù hợp với điều kiện của gia đình.
+ Về thủ thuật chọc ối và các biến chứng có thể xảy ra.
- Các xét nghiệm cần làm trước chọc ối: Siêu âm đánh giá tình trạng thái; xét nghiệm đông máu cơ bản; công thức máu; sinh hóa máu cơ bản; nhóm máu Rh; xét nghiệm một số bệnh có nguy cơ lây truyền từ mẹ sang con qua đường máu như viêm gan A, B, C, HIV, giang mai,…
6. Tư vấn sau chọc ối
- Sau khi chọc ối, thai phụ nằm nghỉ ngơi tại giường 30 phút đến 1 tiếng hoặc cho tới khi ổn định.
- Sau khi nghỉ ngơi thai phụ cần được siêu âm lại để đánh giá tình trạng thai, đặc biệt quan tâm tới tim thai, dịch ối, bánh rau [6].
- Sau khi chọc ối thai phụ nên hạn chế hoạt động mạnh từ 12-24 tiếng và tới khám lại ngay nếu có các triệu chứng sau: Đau bụng kéo dài, ra máu âm đạo, rỉ ối, rỉ máu [6]…
II. CÁC XÉT NGHIỆM TỪ DỊCH ỐI ĐỂ CHẨN ĐOÁN TRƯỚC SINH TẠI BỆNH VIỆN ĐA KHOA MEDLATEC
1. Một số xét nghiệm phát hiện bất thường nhiễm sắc thể thai từ tế bào ối
1.1. Xét nghiệm nhiễm sắc thể đồ từ tế bào ối
Hiện nay, xét nghiệm NST đồ từ tế bào dịch ối được xem là phương pháp thuận tiện và tin cậy nhất trong chẩn đoán trước sinh. Ngay sau khi chọc ối, dịch ối vô trùng được chia đều vào hai lọ nuôi cấy cùng với môi trường nuôi cấy có thể là: Chang, Ammiomax,… để kích thích các tế bào ối phát triển.
Sau khi đủ lượng tế bào, tiến hành thu hoạch và nhuộm NST bằng kỹ thuật nhuộm băng G và lập Karyotyp để đánh giá các biến đổi NST về số lượng, cấu trúc.
* Ưu điểm:
- Xét nghiệm giúp đánh giá toàn bộ 46 NST trong bộ NST lưỡng bội của tế bào.
- Có thể phát hiện các bất thường NST như: lệch bội, chuyển đoạn, mất đoạn, lặp đoạn, thêm đoạn, đảo đoạn hay NST hình vòng,…
- Có thể phát hiện các đa hình NST như: tăng vùng dị nhiễm sắc, tăng kích thước vệ tinh hoặc tăng kích thước vùng cuống vệ tinh của NST tâm đầu,…
* Nhược điểm:
- Thời gian trả kết quả lâu: 15-21 ngày.
- Chỉ phát hiện được các đột biến NST có kích thước lớn > 4Mb.
1.2. Xét nghiệm QF-PCR phát hiện lệch bội nhiễm sắc thể

Các xét nghiệm chẩn đoán trước sinh được thực hiện trên hệ thống máy móc hiện đại tại MEDLATEC.
Là kỹ thuật PCR dùng để khuếch đại các đoạn DNA ngắn đặc hiệu của thai, các đoạn DNA được khuếch đại có đánh dấu bằng tín hiệu huỳnh quang và định lượng bằng điện di mao quản trên hệ thống máy giải trình tự gen ABI 3500. Hiện nay, người ta dùng kỹ thuật QF-PCR trên mẫu dịch ối để chẩn đoán xác định thai mắc các lệch bội hay gặp của 5 NST sau:
- Lệch bội NST số 21 còn gọi là trisomy 21 gây hội chứng Down.
- Lệch bội NST số 13 còn gọi là trisomy 13 gây hội chứng Patau.
- Lệch bội NST số 18 còn gọi là trisomy 18 gây hội chứng Edwards.
- Lệch bội NST giới tính X, Y gặp trong các hội chứng như Turner, Klinefelter, Jacobs...
Xét nghiệm thường được chỉ định cùng với xét nghiệm NST từ tế bào dịch ối.
* Ưu điểm:
- Là xét nghiệm có độ chính xác 100% trong phát hiện các trường hợp lệch bội NST hay gặp: hội chứng Down, Edward, Patau, Turner, Klinefelter.
- Không đòi hỏi thời gian nuôi cấy nên thời gian trả kết quả nhanh khoảng 2-3 ngày.
- Chỉ cần một lượng ít tế bào ối.
* Nhược điểm:
- Chỉ đánh giá được 5 NST có các lệch bội hay gặp: 21, 13 , 18, X, Y mà không đánh giá được toàn bộ 46 NST trong bộ NST.
- Không phát hiện được một số bất thường cấu trúc: đảo đoạn, chuyển đoạn cân bằng và thể khảm…
- Không phát hiện được các mất đoạn NST có kích thước nhỏ <2Mb.
1.3. Xét nghiệm Prenatal BOBs
Là xét nghiệm chẩn đoán sự vắng mặt hay có mặt (đủ hay thừa) của một vùng gen đặc hiệu. Phát hiện các trường hợp mất hoặc thêm vật liệu di truyền trong các vùng NST liên quan đến 9 hội chứng vi mất đoạn và lệch bội của các NST 13, 18, 21, X và Y trên DNA của thai, sử dụng hệ thống thiết bị Luminex 100/200 nhờ việc so sánh mẫu DNA cần phân tích với mẫu DNA chứng. Xét nghiệm thường được chỉ định đi kèm với xét nghiệm NST từ tế bào ối.
Ưu điểm:
- Giống QF-PCR, đây là xét nghiệm có độ chính xác cao 100%. Ngoài chẩn đoán các hội chứng Down, Edward, Patau, Klinefelter còn giúp chẩn đoán các hội chứng vi mất đoạn NST (microdeletion syndromes) bao gồm 9 hội chứng sau: Wolf-Hirschhorn, Cri du Chat, Smith-Magenis, DiGeorge, William-Beuren, Langer-Giedion, Prader- Willi/Angelman và Miller-Dieker.
- Không đòi hỏi thời gian nuôi cấy nên thời gian trả kết quả nhanh khoảng 2-3 ngày.
- Chỉ cần một lượng ít tế bào ối.
2. Các xét nghiệm phát hiện thai bị bệnh do đột biến gen từ tế bào ối
2.1. Xét nghiệm phát hiện đột biến gen gây bệnh Thalassemia từ tế bào ối
Bệnh thalassemia là bệnh thiếu máu tan máu bẩm sinh do đột biến gen tổng hợp globin là thành phần quan trọng tạo nên huyết sắc tố của hồng cầu. Đây là bệnh lý di truyền phổ biến trên thế giới và ở Việt Nam, di truyền theo cơ chế di truyền lặn trên NST thường. Ước tính số người mang gen gây bệnh Thalassemia chiếm tới 7% dân số thế giới [7]. Ở Việt Nam, qua một số nghiên cứu từ năm 2010 đến nay cho thấy người mang gen thalassemia gặp với tỷ lệ từ 3,5 - 28% tùy từng khu vực và dân tộc [7]. Những người mang gen bệnh thalassemia có thể hoàn toàn không có triệu chứng và khi họ kết hôn với nhau sẽ có nguy cơ làm tăng số lượng người mang gen và xuất hiện người bị bệnh Thalassemia qua các thế hệ. Bố mẹ mang gen bệnh có nguy cơ sinh con mang cả hai gen bệnh của bố mẹ và biểu hiện bệnh trên lâm sàng từ nhẹ đến nặng tùy theo từng thể bệnh. Do đó việc sàng lọc các cặp vợ chồng thai phụ để phát hiện người mang gen bệnh Thalassemia từ đó chỉ định chọc ối chẩn đoán trước sinh phát hiện thai bị bệnh Thalassemia là rất quan trọng. Các cặp vợ chồng thai phụ đã được chẩn đoán thai mắc bệnh Thalassemia sẽ được tư vấn di truyền về tình trạng của thai tùy theo từng thể bệnh để gia đình lựa chọn đình chỉ hoặc giữ thai.
2.2. Một số xét nghiệm phát hiện đột biến gen của các bệnh lý di truyền đơn gen từ tế bào ối
Đối với gia đình có tiền sử sinh con mắc một số bệnh lý di truyền đơn gen như: Tăng sản thượng thận bẩm sinh, Hội chứng chậm phát triển tâm thần do Fragile X, loạn dưỡng cơ Duchenne, teo cơ tủy, loạn sản xương sụn… cần được tư vấn di truyền nếu có nhu cầu sinh con tiếp theo. Khi thai phụ đã mang thai ở tuần từ 16-17 sẽ được chỉ định chọc ối để làm các xét nghiệm phát hiện đột biến gen gây bệnh ở thai.
Tài liệu tham khảo
1. Chodiker B., Cadrin C., Davies G., et al (2001). Canadian guidelines for prenatal diagnosis: techniques for prenatal diagnosis. JOGC clinical practice guideline. 1005, 1-20.
2. Owen P., Surendran SK.,(2010). Aminocentesis and Chorionic Villus Sampling. Royal College of obstetricians and Gynecologists. 8, 1-10.
3. Parkson L., Kean L., (2015). Guideline for prenatal diagnosis testing (Chorionic Villus Sampling and amniocentesis) and communication of results. Family health.
4. Lau T., Liang S., Leung B., et al (2000). Guideline genetics amniocentesis. HKCOG guideline. 4.
5. Mary E., Jackson M., (2016). Prenatal diagnosis testing for genetic disorders. The Aamerican College of Obstetricians and Gynecologists. 162.
6. Ghi T., Calda P., Costa F., et al (2016). ISOUG practices guidelines: invasive procedures for prenatal diagnosis in obstetrics. Untrasound obstet Gynecol 48, 56-268.
7. Vũ Bích Vân (2004). Nghiên cứu tần suất mang gen bệnh thalassemia ở dân tộc Nùng và Mông tại xã Tân Long, Đồng Hỷ, Thái Nguyên. Y học thực hành. 497,36-39.


